検査・処置
✅血算、生化、血糖、凝固、血ガス
✅胸部X線写真、胸部CT
✅喀痰塗抹・培養(抗酸菌培養も含めて)
✅落ち着くまで欠食 ⇒ 嚥下評価・リハビリ ⇒ 食事形態の変更・とろみ付け
✅喀痰が多い場合は吸痰・去痰薬・ネブライザー ⇒ 頻回の吸痰が必要な場合は転院を勧める。
✅日中ギャッジアップ(15度~30度):咽頭に唾液が溜まらないようにする
✅口腔内清浄化(必要なら歯科受診)
✅鎮静薬・抗精神薬などを可能な限り整理する
✅「窒息・誤嚥性肺炎の再発リスクが高い患者」や「食事が摂れなくなった患者」には早めに「低栄養」と「窒息」への対応が必要
(ターミナルの患者への対応、誤嚥性肺炎のターミナルのICを参照)
✅胃瘻患者の場合は半固形栄養剤に変更を考慮
※経鼻栄養の場合は半固形栄養剤は詰まるので基本的に不可
✅「食事は食べれるのに誤嚥やムセのひどい患者」や「在宅療養希望の患者」は、嚥下内視鏡検査(VE)・嚥下造影検査(VF)を考慮(食事形態・食事中の体位を評価)
※窒息のリスクが高い人はVE/VFは禁忌!
※VE/VFはあくまで検査であるため、食べれない人が食べれるようになるわけではない。
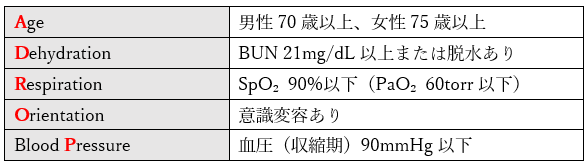
軽症:いずれも満たさないもの
中等症:上記項目の1つまたは2つを満たすもの
重症:上記項目の3つを満たすもの
超重症:上記項目の4つまたは5つを満たすもの、もしくはショックバイタルのもの
耐性菌リスク
以下の4項目中2項目以上で耐性菌の高リスク群と判断する
① 過去90日以内の経静脈的抗菌薬の使用歴
② 過去90日以内に2日以上の入院歴
③ 免疫抑制状態
④ 活動性の低下:PS≧3、バーセル指数<50、歩行不能、経管栄養または中心静脈栄養法
治療
ユナシン1.5g~3g 1日3~4回(腎機能により調節)
A-DROP重症もしくは耐性菌リスクを考慮する場合
・ゾシン4.5g 1日3~4回(腎機能により調節)
・メロペン1g 1日3回(腎機能により調節)
敗血症または超重症例
・レボフロキサシン500mg 1日1回を併用
または
・アジスロマイシン500mg 1日1回を併用 最大5日間(内服の場合は最大3日間)
以下の場合はバンコマイシンの併用を行う
① GPCがグラム染色で多数見える場合(MRSAカバー)
② 治療抵抗性の肺化膿症(MRSAカバー)
③ 喀痰から耐性菌が出ており治療が必要そうな場合(菌量が多い、増悪傾向のため経験的にカバー)
・バンコマイシン(薬剤部にシミュレーションを依頼、トラフ値測定)
ターミナルの患者への対応
以下の3点について説明を行う
❶ 低栄養への対応(下記参照)
❷ 窒息・繰り返す誤嚥への対応(下記参照)
❸ 転院(施設や自宅での管理はハイリスク)
低栄養への対応
ICして①~③を決定する
① 寿命と考えて末梢点滴のみ+可能な範囲での経口摂取
② 経鼻栄養や胃瘻
③ 中心静脈栄養
窒息・繰り返す誤嚥への対応
■食事の誤嚥への対処
窒息や重症肺炎のリスクを回避したければ、経口摂取をやめる。
■痰の誤嚥への対処
①「吸痰」と「体位ドレナージ」
② 最終手段は「気管切開」。可能な施設なら「誤嚥防止術」も検討。
(どこまでやるかを予め決めておく。)
■実際に窒息してしまった場合の対処は?
①「吸痰」と「体位ドレナージ」での対応が基本!
急変時フルコースの場合は。。。
② 酸素化が改善しない場合、気管切開前提で挿管する(気管支鏡での吸痰は気道確保してから!)
誤嚥性肺炎のターミナルのIC
① 食事が食べられなくなっています。入院がきっかけで食事が食べられなくなる人は結構多いです。これは病気ではなく、自然な経過、分かりやすい言葉でいうと「老衰」の過程を見ているものと思います。
(動かない ⇒ 栄養が必要なくなる ⇒ 食べない ⇒ 筋力低下 ⇒ 動かない・・・)
② 高齢になると「嚥下機能が低下」したり「食欲低下(フレイル)」を来しやすくなり、最終的に低栄養になります。低栄養になると、低Alb血症となり、最終的に体液貯留・尿量低下を来たし亡くなってしまいます。高齢者は一旦栄養失調になると栄養状態を改善させるのが非常に困難となるため、もしも栄養を入れたいならなるべく早く始めた方が良いです。
③ また嚥下機能が低下することにより、痰や食事が飲み込めなくなります。排痰困難のため、誤嚥性肺炎を繰り返したり、今後窒息を起こすリスクもあります。
④ 栄養については「経管栄養/胃瘻」、窒息には「気管切開」が最終手段になりますが、これらの処置は終末期患者にとっては、世間一般的に延命処置と呼ばれるものになります。(どこまでやるかは個々の価値観によります)
⑤ 今後、誤嚥性肺炎を繰り返す・窒息のリスクが高く、自宅や施設での管理は非常に難しいため、療養型病院への転院が必要になります。
■ 栄養の方法
✅栄養の方法は大きく分けて3つあります。「末梢点滴」「経鼻栄養/胃瘻」「中心静脈栄養」の3つです。
✅中心静脈栄養については、常に感染を起こすリスクがあり、消化管機能を使用しないことによるデメリット(消化吸収や免疫能低下)もあり、あまりおすすめできません。また長期的な栄養状態の向上は困難であると言われています。(ガイドライン上も消化管機能が保たれている場合は推奨されていない)
✅末梢点滴については、一番本人の負担が少ない対処法になります。デメリットとしては水分の確保はできますが、栄養は十分に補充することができません。最終的には栄養失調となり、低Alb血症による体液貯留・尿量減少なども来します。
✅経鼻栄養や胃瘻については、栄養を補充することが可能になります。経鼻栄養のデメリットとしては、違和感があるため抑制が必要になる場合があること、管理できない施設もあるということです。胃瘻のデメリットは経鼻栄養に比べて簡便にはできないということです(胃カメラによる処置が必要、合併症のリスク、基礎疾患によっては作れない人もいる)
■食事の誤嚥への対処
窒息や重症肺炎のリスクを回避したければ、経口摂取をやめる必要があります。
■痰の誤嚥への対処
① 基本的には「吸痰」と「体位ドレナージ」になります。
② 最終手段は「気管切開」。可能な施設なら「誤嚥防止術」もあります。すぐにできる処置ではなく、予め決めておく必要があります。
ランキングに参加中
読んでいただき感謝申し上げます。
クリックして投票いただけると励みになります!